- Autor Jesus Peterson [email protected].
- Public 2023-12-17 11:24.
- Última modificação 2025-01-24 11:39.
O que é doença vascular periférica?
A doença vascular periférica (DVP) é um distúrbio da circulação sanguínea que faz com que os vasos sanguíneos fora do coração e do cérebro se estreitem, bloqueiem ou espasmos. Isso pode acontecer nas artérias ou veias. O PVD normalmente causa dor e fadiga, geralmente nas pernas e principalmente durante o exercício. A dor geralmente melhora com o descanso.
Também pode afetar os vasos que fornecem sangue e oxigênio para o seu:
- braços
- estômago e intestinos
- rins
No PVD, os vasos sanguíneos se estreitam e o fluxo sanguíneo diminui. Isso pode ser causado por arteriosclerose ou "endurecimento das artérias" ou por espasmos dos vasos sanguíneos. Na arteriosclerose, as placas se acumulam em um vaso e limitam o fluxo de sangue e oxigênio para seus órgãos e membros.
À medida que o crescimento da placa progride, coágulos podem se desenvolver e bloquear completamente a artéria. Isso pode causar danos aos órgãos e perda de dedos, dedos dos pés ou membros, se não for tratado.
A doença arterial periférica (DAP) se desenvolve apenas nas artérias, que transportam sangue rico em oxigênio para longe do coração. Segundo o CDC, aproximadamente 12 a 20% das pessoas acima de 60 anos desenvolvem PAD, cerca de 8,5 milhões de pessoas nos Estados Unidos. PAD é a forma mais comum de PVD; portanto, os termos costumam ser usados para significar a mesma condição.
PVD também é conhecido como:
- arteriosclerose obliterante
- insuficiência arterial das pernas
- claudicação
- claudicação intermitente
O que é doença arterial periférica? »
Quais são os tipos de PVD?
Os dois principais tipos de PVD são PVD funcional e orgânico.
PVD funcional significa que não há danos físicos na estrutura dos vasos sanguíneos. Em vez disso, seus vasos aumentam e diminuem em resposta a outros fatores, como sinais cerebrais e mudanças de temperatura. O estreitamento faz com que o fluxo sanguíneo diminua.
O PVD orgânico envolve alterações na estrutura dos vasos sanguíneos, como inflamação, placas e danos nos tecidos.
O que causa o PVD?
PVD funcional
Seus vasos naturalmente aumentam e estreitam em resposta ao seu ambiente. Mas no PVD funcional, seus vasos exageram sua resposta. A doença de Raynaud, quando o estresse e as temperaturas afetam o fluxo sanguíneo, é um exemplo de PVD funcional.
As causas mais comuns de PVD funcional são:
- estresse emocional
- temperaturas frias
- operação de máquinas ou ferramentas vibratórias
- drogas
PVD orgânico
PVD orgânico significa que há alterações na estrutura de seus vasos sanguíneos. Por exemplo, o acúmulo de placa da arteriosclerose pode causar um estreitamento dos vasos sanguíneos. As principais causas de PVD orgânico são:
- fumar
- pressão alta
- diabetes
- colesterol alto
Causas adicionais de PVD orgânico incluem lesões extremas, músculos ou ligamentos com estruturas anormais, inflamação dos vasos sanguíneos e infecção.
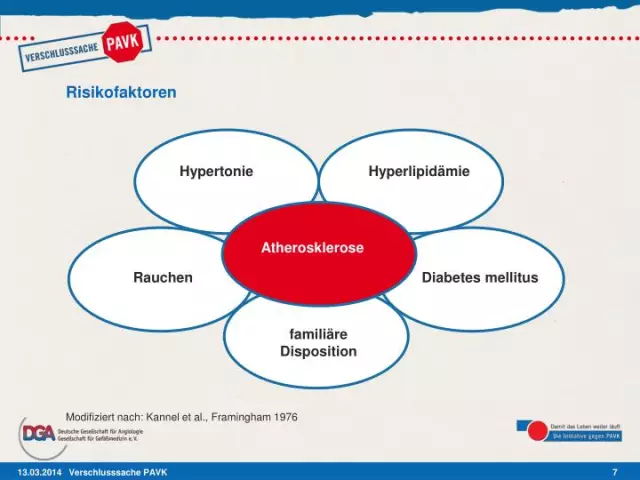
Quais são os fatores de risco para PVD?
Existem inúmeros fatores de risco para PVD.
Você corre um risco maior de PVD se:
- têm mais de 50 anos
- estão acima do peso
- tem colesterol anormal
- tem um histórico de doença cerebrovascular ou derrame
- tem doença cardíaca
- tem diabetes
- tem histórico familiar de colesterol alto, pressão alta ou PVD
- tem pressão alta
- tem doença renal em hemodiálise
As opções de estilo de vida que podem aumentar seu risco de desenvolver PVD incluem:
- não praticar exercício físico
- maus hábitos alimentares
- fumar
- uso de drogas
Repartição dos riscos para PVD em todo o mundo
Repartição global dos fatores de risco para doenças vasculares periféricas | HealthGrove
Quais são os sintomas da PVD?
Para muitas pessoas, os primeiros sinais de PVD começam lenta e irregularmente. Você pode sentir desconforto, como fadiga e cãibras nas pernas e pés, que pioram com a atividade física devido à falta de fluxo sanguíneo.
Outros sintomas da PVD incluem:
| Área de dor | Sintomas |
| pernas | redução do crescimento do cabelo, cãibras quando deitado na cama |
| pernas e braços | fica azul avermelhado ou pálido |
| pernas e pés | pele fina ou pálida, pulsos fracos, feridas ou úlceras que não cicatrizam |
| dedos do pé | cor azul, queimação intensa ou unhas grossas e opacas |
| músculos | sentir-se entorpecido ou pesado |
Informe o seu médico se tiver algum sintoma de PVD. Esses sintomas geralmente são descartados como resultado do envelhecimento, mas o diagnóstico e o tratamento atrasados podem causar complicações adicionais. Em casos extremos de perda de sangue, gangrena ou tecido morto, pode ocorrer. Se você desenvolver repentinamente um membro frio, doloroso e pálido com pulsos fracos ou inexistentes, esta é uma emergência médica. Você precisará de tratamento o mais rápido possível, a fim de evitar complicações graves e amputação.
Claudicação
O sintoma mais comum de DVP e DAP é a claudicação. Claudicação é dor muscular nos membros inferiores ao caminhar. Você pode sentir dor ao caminhar mais rápido ou por longas distâncias. Geralmente desaparece após algum descanso. Quando a dor voltar, pode levar a mesma quantidade de tempo para desaparecer.
A claudicação ocorre quando não há fluxo sanguíneo suficiente para os músculos que você está usando. No PVD, os vasos estreitados podem fornecer apenas uma quantidade limitada de sangue. Isso causa mais problemas durante a atividade do que em repouso.
À medida que sua DAP progride, os sintomas ocorrem com mais frequência e pioram. Eventualmente, você pode até sentir dor e fadiga durante o descanso. Pergunte ao seu médico sobre tratamentos para ajudar a melhorar o fluxo sanguíneo e diminuir a dor.
Quais são as complicações do PVD?
As complicações do PVD não diagnosticado e não tratado podem ser graves e até fatais. O fluxo sanguíneo restrito da PVD pode ser um sinal de alerta de outras formas de doença vascular.
As complicações do PVD podem incluir:
- morte tecidual, que pode levar à amputação de membros
- impotência
- pele pálida
- dor em repouso e com movimento
- dor intensa que restringe a mobilidade
- feridas que não cicatrizam
- infecções potencialmente fatais dos ossos e da corrente sanguínea
As complicações mais graves envolvem as artérias que trazem sangue para o coração e o cérebro. Quando estes ficam entupidos, pode levar a um ataque cardíaco, derrame ou morte.
Como você diagnostica o PVD?
O diagnóstico precoce é o primeiro passo para o sucesso do tratamento e pode prevenir complicações com risco de vida.
Informe o seu médico se você tiver algum dos sintomas clássicos da DVP, como claudicação. O seu médico também perguntará sobre seu histórico médico e fará um exame físico. O exame físico pode incluir a medição dos pulsos nas pernas e pés. Se o seu médico ouvir um ruído alto através do estetoscópio, isso pode significar um vaso sanguíneo estreitado.
Eles podem solicitar testes mais específicos para diagnosticar PVD. Esses testes incluem:
| Teste | Método | Olha para |
| Ecografia Doppler | ondas sonoras para geração de imagens | fluxo sanguíneo nos vasos |
| índice tornozelo-braquial (ITB) | manguito de ultrassom e pressão arterial em torno do tornozelo e braço, medido antes e durante o exercício | comparação das leituras de pressão arterial na perna e no braço, uma vez que uma pressão mais baixa na perna pode indicar um bloqueio |
| angiografia | corante injetado em um cateter que é guiado através da artéria | o fluxo de corante através dos vasos sanguíneos para diagnosticar a artéria entupida |
| angiografia por ressonância magnética (ARM) | imagiologia de campo magnético | imagem de vasos sanguíneos para diagnosticar bloqueio |
| angiografia por tomografia computadorizada (CTA) | Radiografia | imagem de vasos sanguíneos para diagnosticar bloqueio |
Como você trata o PVD?
Os dois principais objetivos do tratamento com PVD são impedir a progressão da doença e ajudá-lo a gerenciar sua dor e sintomas para que você possa permanecer ativo. Os tratamentos também reduzirão o risco de complicações graves.
O tratamento de primeira linha geralmente envolve modificações no estilo de vida. O seu médico irá sugerir um programa regular de exercícios que inclua caminhada, dieta equilibrada e perda de peso.
Se você fuma, deve parar. Fumar diretamente causa redução do fluxo sanguíneo nos vasos. Também faz com que o PVD piore, além de aumentar o risco de ataque cardíaco e derrame.
Se as mudanças no estilo de vida, por si só, não forem suficientes, você pode precisar de medicação. Os medicamentos para PVD incluem:
- cilostazol ou pentoxifilina para aumentar o fluxo sanguíneo e aliviar os sintomas de claudicação
- clopidogrel ou aspirina diária para reduzir a coagulação do sangue
- atorvastatina, sinvastatina ou outras estatinas para diminuir o colesterol alto
- inibidores da enzima de conversão da angiotensina (ECA) para diminuir a pressão arterial
- medicamento para controlar o açúcar no sangue, se você tiver diabetes
O bloqueio significativo da artéria pode exigir cirurgia como angioplastia ou cirurgia vascular. Angioplastia é quando seu médico insere um cateter ou tubo longo em sua artéria. Um balão na ponta do cateter infla e abre a artéria. Em alguns casos, seu médico colocará um pequeno tubo de arame na artéria, chamado stent, para mantê-lo aberto.
A cirurgia vascular permite que o sangue contorne a área estreita através de enxertos de veias.
Quais são as perspectivas para um diagnóstico de PVD?
Se diagnosticado precocemente, muitos casos de PVD responderão a tratamentos de estilo de vida. Uma maneira de medir a melhoria é medir até onde você pode caminhar sem dor. Com um tratamento eficaz, você poderá aumentar gradualmente a distância.
Entre em contato com seu médico se seus sintomas piorarem ou se você tiver um dos seguintes:
- pernas parecem pálidas ou azuis
- as pernas ficam frias
- dor no peito acompanha dor nas pernas
- as pernas ficam vermelhas, inchadas ou quentes
- novas feridas ou úlceras se desenvolvem e não curam
- febre, calafrios, fraqueza ou outros sinais de infecção
Como o PVD afeta pessoas em todo o mundo
Impacto da doença vascular periférica em todo o mundo | HealthGrove
Como prevenir o PVD
Você pode reduzir o risco de desenvolver PVD através de um estilo de vida saudável. Isso inclui:
- evitando fumar
- controlar o açúcar no sangue, se você tem diabetes
- estabelecer uma meta de exercício de 30 minutos por dia, cinco vezes por semana
- trabalhando para diminuir o colesterol e a pressão arterial
- comer uma dieta saudável com pouca gordura saturada
- mantendo seu peso em um nível saudável
Fale com o seu médico se tiver sintomas de PVD. O diagnóstico precoce pode ajudar você e seu médico a encontrar maneiras de reduzir seus sintomas e aumentar a eficácia do seu tratamento.